Menù Salute - Pag. 2
 SOSTIENI SANTA MARIA DELLE MOLE
SOSTIENI SANTA MARIA DELLE MOLETunnel Carpale: Recupero Funzionalità
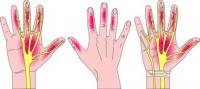 (621)
(621)
Alessandra Benassi
Se si ritiene che ci siano gli estremi per ipotizzare la presenza di una problematica più pericolosa (esempio: diabete) il paziente viene sottoposto a ulteriori controlli come lo studio della conduzione nervosa per rilevare quanto veloce sia la trasmissione dei segnali nervosi, l’elettromiografia per misurare l’attività elettrica naturale dei muscoli, l’esame radiologico (da farsi solo in caso di sospetta frattura al polso o di un disturbo articolare degenerativo) e l’esame del sangue da eseguirsi per fugare il rischio dell’esistenza di una forma mai diagnosticata di diabete, ipotiroidismo, gotta o artrite reumatoide.
- conservativa (disturbi al nervo mediano moderati, sopportabili e presenti da pochi mesi)
- chirurgica (sintomatologia intensa, condizionante la vita quotidiana e in atto da almeno 6 mesi)
Terapia a Onde d’urto: come funziona e quali benefìci
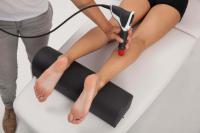 (665)
(665)
Alessandra Benassi
- Miglioramento della circolazione sanguigna e della neovascolarizzazione
- Incremento dei fattori di crescita
- Incremento delle cellule staminali mesenchimali
- Stimolazione del metabolismo
- Tendini
- I disturbi tendinei più frequenti che possono essere trattati sono dolore al tendine di Achille, al tendine rotuleo, al sopraspinato e l’epicondilite laterale.
- Ossa
- I disturbi ossei più frequenti sono la sindrome da stress tibiale mediale e la sindrome dolorosa a carico del grande trocantere.
- Disturbi neurologici
- Il trattamento muscolare con la terapia a onde d’urto radiale di spasticità, sia negli adulti dopo emiplegia che nei bambini con paralisi celebrale è comunemente considerato un successo.
- Muscoli
- Trattamento di trigger point, dolori muscolari e ipertonia muscolare.
- Tessuto connettivo
- Applicazioni note per la terapia a onde d’urto sono la fasciopatia plantare, il dito a scatto e il tessuto cicatriziale.
- alternativa realistica alla chirurgia o ai farmaci
- trattamento rivolto alla causa, non ai sintomi
- tasso di successo dell’80%
- breve durata del trattamento per seduta (8-10 minuti)
- ridotti effetti collaterali, solo rischio di qualche lieve arrossamento o gonfiore
- alleviamento del dolore e recupero spesso dopo pochi giorni
- forma di terapia affidabile e scientificamente dimostrata per numerosi disturbi
Perché balbetto?
 (commenti:2)
(1.576)
(commenti:2)
(1.576)
Annalisa Muto
- pianificare preventivamente ciò che si vuol dire;
- porre attenzione al contenuto di ciò che si sta dicendo;
- non lasciarsi distrarre da stimoli esterni (ambiente, interlocutore, pensieri, etc);
- attivare il sistema muscolare e respiratorio, affinché vi sia una corretta coordinazione tra respiro e voce ed un’adeguata co-articolazione dei fonemi;
- utilizzare in modo adeguato la comunicazione non verbale (gesti, espressioni) e tutti i tratti sopra-linguistici (volume, tono, ritmo etc.).
- storia familiare di balbuzie
- genere: maschio o femmina;
- età d’insorgenza;
- evoluzione temporale;
- tempo trascorso dall’insorgenza del disturbo;
- quantità di unità ripetute e intervalli silenti;
- prolungamenti e blocchi.
- gravità della balbuzie;
- abilità fonologiche;
- abilità di linguaggio espressivo.
Si ‘’guarisce’’ dalla balbuzie?
- Individuare le situazioni, gli interlocutori ed i propri stati d’animo che incrementano la disfluenza;
- Potenziare e stimolare il circuito cognitivo responsabile delle disfluenze (training cognitivo sul sistema esecutivo ed attentivo);
- Fornire al paziente una strategia utile e personalizzata che lo aiuti a gestire e controllare il ritmo del proprio eloquio.
Bibliografia
Scacco alla balbuzie in sette mosse. Manuale di autoterapia e homework di Mario D'Ambrosio
Balbuzie e cluttering. Le nuove prospettive di Mario D'Ambrosio
http://www.logopedistarobertaperosa.it
La qualità in sanità
 (869)
(869)
Alessandra Benassi
- Il sistema delle 3 A a supporto della qualità
- Tra autorizzazione e accreditamento
- autorizzazione alla realizzazione di strutture sanitarie: deve essere ottenuta prima di dar corso ai lavori di costruzione di nuove strutture o per quelle già esistenti per il loro adattamento, ampliamento e trasformazione.
- Autorizzazione all’esercizio di attività sanitarie: deve essere posseduta prima di dare avvio all’attività. Tutte le strutture sanitarie, comprese alcune categorie di studi professionali sono soggette a regime di autorizzazione all’esercizio dell’attività.
- la rispondenza a requisiti ulteriori di qualificazione rispetto a quelli necessari per ottenere l’autorizzazione
- la funzionalità rispetto agli indirizzi della programmazione regionale
- la verifica positiva dell’attività svolta e dei risultati raggiunti
- centralità del cittadino/ paziente:
- comprendere i bisogni e le aspettative dei cittadini/pazienti;
- garantire che i cittadini/pazienti siano considerati una priorità per il servizio;
- guardare all’erogazione dei servizi in base alla prospettiva dei pazienti;
- leadership, ovvero:
- garantire strategie, sistemi e metodi per raggiungere l’eccellenza;
- ispirare e motivare i professionisti a lavorare, sviluppare, migliorare e ad essere innovativi e creativi;
- Cultura del miglioramento:
- concezione del miglioramento come componente essenziale del lavoro quotidiano;
- raggiungere e mantenere livelli di qualità che soddisfano i bisogni dei cittadini/pazienti;
- monitoraraggio dei risultati
- evidenza dei risultati delle prestazioni:
- dati e informazioni danno evidenza dei processi implementati e dei risultati;
- la valutazione degli outcome consente il miglioramento della qualità e delle performance di un’organizzazione;
- Propensione alle buone pratiche:
- confronto con gli altri per aumentare l’efficacia e l’efficienza dei processi;
- migliorare gli outcome per i cittadini/ pazienti.
- La finalità dell’accreditamento è quella di:
- migliorare la qualità dei percorsi dei pazienti;
- migliorare lo sviluppo della qualità clinica, organizzativa e della qualità percepita da parte dei pazienti;
- rendere visibile la qualità del sistema sanitario regionale.
- P – Plan. Pianificazione: l’organizzazione deve aver predisposto la documentazione necessaria a descrivere le modalità di raggiungimento dell’obiettivo per la qualità definito dal requisito per l’accreditamento;
- D – Do. Implementazione: l’organizzazione deve garantire l’implementazione di quanto definito in fase di progettazione e pianificazione;
- C – Check. Controllo, studio e raccolta dei risultati: l’organizzazione deve monitorare in maniera continua la qualità delle strutture, dei processi e degli esiti derivanti dall’erogazione del servizio;
- A – Act. Azione per rendere definitivo e/o migliorare struttura/processo/esito: l’organizzazione deve analizzare e valutare i risultati del monitoraggio, effettuare un’analisi delle priorità e definire e mettere in campo iniziative per migliorare la qualità delle strutture, dei processi e degli esiti.
- Il servizio sanitario verso l’umanizzazione delle cure mediche
- la capacità di erogare il servizio in modo affidabile e preciso
- la professionalità e la cortesia degli operatori e la loro capacità di sviluppare la fiducia nei pazienti
- le variabili tangibili quali le attrezzature e la tecnologia, gli operatori e le risorse di comunicazione
- l’empatia,
- la reattività e l’entusiasmo.
- Olla G., Pavan A., “Il management nell’azienda sanitaria”, Giuffrè, 1996
- Manuali per l’accreditamento AGENAS: https://www.agenas.gov.it/primo-piano/manuali-per-accreditamento-istituzionale
Lavorare da casa in sicurezza: una postazione ergonomica a costo zero
 (1.042)
(1.042)
Alessandra Benassi
- La maggior parte delle nostre abitazioni non è mai stata attrezzata correttamente per svolgere periodi di lavoro prolungati
- Il nostro sistema muscolo scheletrico è come argilla, le posizioni mantenute per un lungo periodo di tempo rimodellano la sua struttura.
- allungare i flessori dell’anca, che invece si stringono mentre sei seduto
- scaricare la pressione dai muscoli del gluteo e dai muscoli posteriori della coscia. Esercitare troppa pressione su un muscolo per un certo periodo di tempo indebolirà inevitabilmente quel gruppo muscolare.
Back to school: come preservare la salute dei bambini e dei ragazzi
 (840)
(840)
Alessandra Benassi
- La regolare assunzione di 5 pasti giornalieri, suddivisi tra 3 principali e due spuntini.
- Evitare i fuori pasto, quindi snack sia dolci che salati che possono compromettere il riconoscimento di fame e sazietà reali e aumentare l’introito calorico giornaliero.
- Evitare il consumo di alimenti ad alta densità energetica come succhi di frutta, bevande energetiche e zuccherine, fast food, merendine ecc. perché poveri di nutrienti sani.
- Bere molta acqua (minimo 8 bicchieri al giorno), magari provandola ad aromatizzare con frutta, limone, menta ecc.
- Limitare le porzioni: un bambino non può avere le stesse esigenze energetiche di un adulto per cui è fondamentale ridurre le quantità dei pasti e puntare più sulla qualità dei cibi scelti.
- Incentivare il bambino al consumo giornaliero e quindi regolare di frutta, verdura e cereali ricchi in fibre (come i cereali in chicco e integrali).
- Tazza di latte intero con cacao in polvere e biscottini integrali
- Tazza di latte parzialmente scremato con fette biscottate o pane integrale tostato e marmellata con soli zuccheri della frutta
- Tazza di latte o yogurt intero con cereali soffiati o integrali
- Tè caldo, fette biscottate, ricotta e cannella con un frutto
- Yogurt intero con fetta di ciambellone o crostata fatta in casa
- Yogurt magro con frutta secca (es. mandorle, nocciole, noci) e miele
- Toast integrale con prosciutto crudo Dop e spremuta di agrumi non zuccherata
- Uovo strapazzato con fetta di pane tostato con pomodorini e frutto
- Panino ai cereali con fesa di tacchino e frutto
- Crackers integrali con parmigiano monoporzione
- Pane e cioccolato fondente
- Chips di Mela
- Macedonia di frutta
- Frutta secca e purea di frutta monoporzione
- Succo di frutta 100% naturale senza zuccheri e cioccolato fondente
- Yogurt cremoso da bere
- Crostatina o muffin fatti in casa.
- in media un bambino di età compresa dai 3-5 anni dovrebbe dormire non meno di 10-13 ore;
- dai 6 ai 10 anni non meno di 9-11 ore;
- non meno di 8-9 ore per i bambini della fascia di età compresa tra gli 11 e i 13 anni.
- Acquistare zainetti con spallacci ampi ed imbottiti con eventuale cintura da poter allacciare anteriormente (ergonomici). E’ importante che vengano utilizzati entrambi gli spallacci. Uno zaino trasportato con una sola cinghia, sbilancia il corpo da un lato rischiando di accentuare danni alla colonna.
- La sacca non deve essere troppo bassa e distante dal corpo: deve invece essere salda e ben aderente alla schiena. Lo zaino perfetto ha lo schienale imbottito e rigido, le cinghie regolabili, larghe e morbide, e non deve essere troppo grande rispetto alla figura corporea della persona che lo indosserà.
- Il peso ideale dello zainetto dovrebbe aggirarsi sul 10%-15% del peso corporeo di chi lo indosserà in spalla.
- Distribuire i libri nello zaino in modo che quelli più pesanti e grossi stiano vicino alla schiena.
- Acquistare materiale scolastico non ingombrante/pesante
- Assicurarsi che i figli non riempiano lo zaino con oggetti non utili per le attività di quella giornata.
- Ricordare ai figli di togliere lo zainetto durante il tragitto casa – scuola – casa ogni volta che possono ( es es. sui mezzi, alla fermata del bus ecc.)
- Infine vogliamo porre l’attenzione sull’alternativa dello zaino da traino o con carrello, sono sicuramente buone soluzioni per non affaticare la schiena ma bisogna considerare sempre che il trolley non è sinonimo di macigno su ruote.
Posture Routine: 15 minuti di esercizi per connettere il corpo con la mente
 (1.147)
(1.147)
Alessandra Benassi
- Postura dinamica: interessa il modo in cui ti muovi, come cammini, corri o ti pieghi per raccogliere qualcosa
- Postura statica: interessa tutte le posizioni statiche, come quando sei seduto, in piedi o dormi
- Avere una buona postura è importante in quanto incide sulla tua salute, sulla fiducia in te stesso e sulla tua sicurezza.
- Sviluppare un buon atteggiamento posturale ti permette di rinforzare, dare flessibilità e lavorare sull’equilibrio del corpo.
- Una postura corretta riduce i dolori muscolari e il rischio di lesioni donandoti una maggiore energia nel corso della giornata e nello svolgimento delle tue attività quotidiane.
Chi è il logopedista?
 (1.033)
(1.033)
Annalisa Muto
- Laurea magistrale in Scienze Riabilitative delle Professioni Sanitarie
- Laurea in Scienze Cognitive
- Dottorato di ricerca (in seguito alla laurea magistrale)
- Corsi di aggiornamento
- Congressi e convegni
- Master di I livello (in seguito alla laurea triennale)
- Master di II livello (in seguito alla laurea magistrale)
- Età evolutiva;
- Età adulta;
- Età geriatrica.
- Disfonia o disturbi della voce (infantili, adulte, senili, nei professionisti della voce, nella voce artistica, nei laringectomizzati);
- Dislalia o alterazioni della pronuncia (meccanico-periferiche, evolutive fonologiche, in soggetti oligofrenici o con insufficienze encefaliche);
- Disprassia;
- Disfagia o disturbi della deglutizione (infantili, adulte, senili, in soggetti con malocclusioni dentarie, con oligofrenia, palatoschisi, turbe neurologiche, meccaniche, post operatorie, alimentazioni vicarianti, alternative, con protesi);
- Disfluenza o disturbi del flusso verbale (balbuzie);
- Disturbi della codificazione e decodificazione comunicativa (afasie) e delle funzioni corticali superiori;
- Disartria o disturbi centrali della motricità del distretto fono-articolatorio da alterazione del I motoneurone (paralisi cerebrali infantili, encefalopatie dell’adulto demielinizzanti, neurodegenerative, ecc);
- Turbe comunicative negli oligofrenici: di origine genetica (per es. Sindrome di Down) o acquisite in età evolutiva (meningoencefaliti neonatali, prenatali, ecc) e demenziali (Alzheimer, multinfartuali, ecc);
- Disturbi da lesione sensoriale (Turbe comunicative nella sordità pre-linguale) e atti inerenti il loro emendamento (protesizzazione acustica, impiego di vibratori, impianti cocleari);
- Disturbi dell’apprendimento o learning disease (dislessie, disortografie, discalculie);
- Turbe comunicative da inadeguatezze socio-culturali e affettive;
- Disturbi linguistici miscellanei e loro correlati (dislalie funzionali di varia origine, disturbi fonologici, disprassia articolatoria, dispercezioni uditive e visive, disturbi semantici, disturbi morfo-sintattici, disturbi pragmatici).
 La Nostra Voce
La Nostra VoceBASTA CON LA POLITICA SUI SOCIAL
Perché questo:
In molti hanno tentato di percorrere tale strada ma alla fine si sono sempre dimostrati quel che intendevano mascherare; lavorare solo per scopi personali e di partito.
Infatti come potete tastare con mano:
- Tutti i siti tematici sono stracolmi di politica e pubblicità.
- Tutte le pagine e, ancor peggio, tutti i gruppi Facebook di zona sono ormai monopolizzati da tre/quattro individui che ci martellano dalla mattina alla sera di pubblicazioni politiche ed inserzioni pubblicitarie di attività in loco. Non portano benefici ma rimbalzano incessantemente informazioni già note!
Non è rimasto più spazio per chi vuole lamentarsi del solito malcostume comunale o di quelle problematiche che rendono difficile il quieto vivere perché soffocati da questo indecente comportamento.
Per tale motivo, noi APOLITICI ed ASCOLTATORI della comunità, abbiamo deciso di dare un taglio a tutta questa indecente volgarità di comportamento e dedicare delle aree per portare alla luce, solo e soltanto, le nostre difficoltà di vita.
Per la risoluzione delle problematiche ce ne occuperemo sul portale ed anche a suon di carte bollate, ove necessario!
Per non creare troppa confusione e per coloro che non sono in grado di utilizzare tali strumenti ma sanno come muoversi sui social: abbiamo attivato degli Speciali Gruppi su Facebook per ogni frazione. Scegli il gruppo a te dedicato:
E’ ben inteso: A nessuna comunicazione politica, pubblicitaria o di semplice frivolezza verrà dato spazio.
Sono di Castelluccia - Fontana Sala ... senza SE
facebook.com/groups/castellucciafontanasalaplus/
Cava dei Selci:
Santa Maria delle Mole:
Sono di Santa Maria delle Mole ... senza SE
facebook.com/groups/santamariadellemoleplus/
Esponete problemi ma mai parlare di politica, di attività commerciali, di ricette, cani e gatti smarriti e tutti quegli argomenti già martellanti altrove.
Siete i benvenuti a “Casa Vostra” ed il vostro smartphone smetterà di suonare o vibrare in continuazione per inutili motivi.










 Vietata la copia e la riproduzione anche parziale del layout e dei contenuti. Tutto il materiale visualizzato e' legato a diritti d'autore.
Vietata la copia e la riproduzione anche parziale del layout e dei contenuti. Tutto il materiale visualizzato e' legato a diritti d'autore.